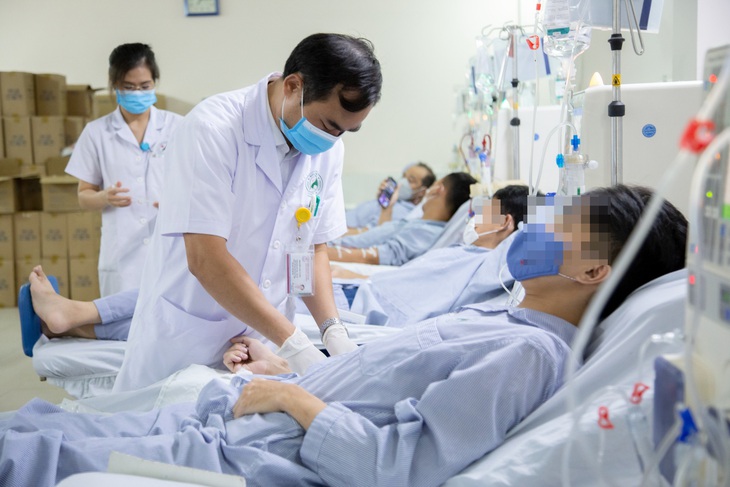
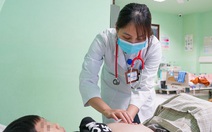
Bệnh nhân suy thận mạn lọc máu tại Bệnh viện Đa khoa Đức Giang - Ảnh: BVCC
16,8% người trưởng thành mắc bệnh nhưng nhiều người không biết
PGS.TS Đỗ Gia Tuyển - giám đốc Trung tâm Thận - Tiết niệu - Lọc máu, Bệnh viện Bạch Mai, cho biết theo một báo cáo của Mỹ cho thấy 16,8% người trưởng thành (từ 20 tuổi trở lên) ở Mỹ mắc bệnh thận mạn, hơn 500.000 bệnh nhân phải điều trị thận suy bằng lọc máu và ghép thận.
Tỉ lệ hiện hành của bệnh nhân bệnh thận mạn giai đoạn cuối (ESRD) ở Mỹ đang tăng lên, trong khi tỉ lệ mắc mới khá ổn định, điều đó cho thấy lượng bệnh nhân ESRD tăng lên chủ yếu do tuổi thọ của các bệnh nhân này ngày càng cao.
Ở Việt Nam chưa có nghiên cứu trên toàn quốc, tuy nhiên nghiên cứu theo từng vùng địa lý cho thấy tỉ lệ người mắc bệnh thận mạn ngày càng tăng cao.
Mỗi năm Việt Nam có thêm 8.000 người bị bệnh thận. Hiện cả nước có gần 5 triệu người suy thận và khoảng 26.000 người suy thận mạn tính giai đoạn cuối phải chạy thận nhân tạo.
Albumin niệu là dấu ấn (marker) để đánh giá tổn thương thận, gợi ý đến tình trạng có tổn thương ở cầu thận gây tăng khả năng thấm cầu thận và làm albumin bị lọc và có trong nước tiểu.
Có thể đánh giá có albumin trong nước tiểu hay không bằng: cách thu thập nước tiểu theo thời gian thường theo 24 giờ, que nhúng hoặc phổ biến nhất là tỉ số albumin/creatinin niệu (ACR) mẫu nước tiểu ngẫu nhiên. ACR bình thường < 10mg/g.
TS Nguyễn Văn Tuyên - trưởng khoa nội thận tiết niệu, Bệnh viện Đa khoa Đức Giang, cho biết bệnh viện hiện có gần 150 bệnh nhân lọc máu chu kỳ tại khoa nội thận tiết niệu.
Trong khoảng 5 năm gần đây, tỉ lệ bệnh nhân trẻ mắc bệnh thận mạn giai đoạn cuối phải lọc máu chu kỳ tăng lên khoảng 5 - 10%, gây gánh nặng cho y tế, gia đình và xã hội.
"Bệnh thận mạn có xu hướng trẻ hóa trong những năm gần đây, có trường hợp nam thanh niên 18 tuổi chỉ được phát hiện bệnh thận mạn giai đoạn cuối khi đi khám sức khỏe nghĩa vụ quân sự, xin việc", tiến sĩ Tuyên dẫn chứng.
Bệnh nhân B.T.H. (nữ, 23 tuổi, ngụ huyện Gia Lâm, Hà Nội) có sức khỏe bình thường, không triệu chứng rõ rệt. Đến khi bệnh nhân đi khám sức khỏe để xin việc, mới phát hiện suy thận mạn. Bệnh nhân được tư vấn quản lý theo chuyên khoa thận tại một cơ sở y tế, khoảng 2 năm thì tương đối ổn định.
Sau đó, bệnh nhân H. nghe theo người quen uống thuốc nam, sau 2 tuần thì bệnh tiến triển nặng lên, bắt buộc phải điều trị thay thế thận bằng hình thức lọc máu chu kỳ.
Một trường hợp khác là bệnh nhân nam tên T.T.A. (26 tuổi, ngụ ở Hà Nội) cho biết mình không có triệu chứng gì, chỉ mệt, đau đầu, đi khám thì phát hiện bệnh thận mạn giai đoạn cuối, phải điều trị lọc máu cấp cứu ngay.
"Hằng tuần, tôi chạy thận 3 lần. Chi phí mỗi lần chạy thận không ít. Mắc bệnh nên tôi không có đủ sức khỏe lao động, sống phụ thuộc vào gia đình. Bác sĩ nói tôi phải sống chung với căn bệnh này suốt đời" - anh T.T.A. buồn bã nói.
Hệ lụy từ nhóm bệnh nhân này là vì đang trong độ tuổi lao động, khi bị mắc bệnh thì làm giảm sức khỏe của chính bản thân người bệnh và giảm sức lao động của gia đình, xã hội. Sau đó là gánh nặng kinh tế cho gia đình, gánh nặng cho y tế.
Triệu chứng của bệnh suy thận thường mơ hồ, không có các biểu hiện rõ ràng, dễ bị bỏ qua, nhất là những người trẻ có tâm lý chủ quan, lơ là, bỏ qua những biểu hiện bất thường của cơ thể.
Khi bệnh xuất hiện những biểu hiện lâm sàng thì bệnh nhân đã ở giai đoạn cuối phải chỉ định lọc máu chu kỳ, nếu không được chạy thận nhân tạo (lọc máu) sẽ gây ra các biến chứng và thậm chí là tử vong. Suy thận mạn tính có thể xảy ra ở mọi lứa tuổi và giới tính, TS Nguyễn Văn Tuyên cho biết thêm.
Nhiều lý do gây bệnh
PGS.TS Đỗ Gia Tuyển cho biết ở Việt Nam, nguyên nhân hàng đầu vẫn là bệnh cầu thận mạn các thể loại khác nhau, sau đó đến viêm thận bể thận mạn do sỏi, đái tháo đường, tăng huyết áp…
Ở Mỹ, nguyên nhân chính là do đái tháo đường (chiếm 40% ca mắc mới ESRD), tăng huyết áp (25% ca mắc mới), viêm cầu thận (10%), nguyên nhân khác: bệnh lý đường tiết niệu, thận đa nang, lupus, bệnh thận do thuốc giảm đau, không rõ nguyên nhân…
Những người có nguy cơ cao mắc bệnh thận mạn: đái tháo đường, tăng huyết áp, xơ vữa mạch, suy tim, bệnh tiết niệu: bệnh thận - tiết niệu tắc nghẽn, bàng quang thần kinh, các bệnh dị dạng đường tiết niệu cần phẫu thuật, bệnh hệ thống gây tổn thương thận: Lupus ban đỏ hệ thống, viêm mạch, viêm khớp dạng thấp, đa u tủy xương...
Những người dùng kéo dài những loại thuốc như giảm đau chống viêm, thuốc ức chế Calcineurin, Lithium cacbonate, Aminosalicylates.
Những người có bố (mẹ) mắc bệnh thận mạn giai đoạn 3-5 và người trên 65 tuổi.
"Ngoài những nguyên nhân dẫn tới bệnh thận mạn giai đoạn cuối như di truyền, thận đa nang, nhiễm khuẩn, bệnh tư miễn... thì với cuộc sống đô thị hiện đại, thói quen sinh hoạt không lành mạnh như tình trạng ăn uống thừa năng lượng, thức ăn chế biến sẵn nhiều hóa chất bảo quản, lạm dụng các loại đồ uống, cùng với lối sống ít vận động thể lực cũng là những nguyên nhân dẫn tới trẻ hóa suy thận mạn" - TS Tuyên nhấn mạnh.
Người mắc bệnh thận mạn ít được phát hiện sớm, đa phần bệnh xuất hiện và tiến triển âm thầm ít có triệu chứng rầm rộ, thường khi được phát hiện đã ở giai đoạn nặng.
Cần đi kiểm tra định kỳ để tầm soát bệnh này, phát hiện sớm sẽ giúp có biện pháp dự phòng và điều trị để làm chậm tiến triển của bệnh thận mạn tính.
Chế độ dinh dưỡng hợp lý giúp bảo tồn chức năng thận, kéo dài thời gian vào chạy thận, đồng thời giúp hạn chế biến chứng của bệnh thận mạn hay đợt cấp suy thận mạn và góp phần nâng cao chất lượng cuộc sống, làm chậm diễn tiến đến suy thận mạn giai đoạn cuối.









Tối đa: 1500 ký tự
Hiện chưa có bình luận nào, hãy là người đầu tiên bình luận